MMIC - MIGRANT MEDICAL INSURANCE CENTER
Policy VMI for foreign citizens in Moscow

Почему важно обязательно наблюдаться у специалистов и сдавать анализы во время беременности. Какие опасности и патологии могут быть
Даже если женщина чувствует себя нормально, акушеры-гинекологи рекомендуют до 12 недели беременности встать на учет в женской консультации. Сдавая анализы во время беременности, женщина под наблюдением специалистов обезопасит себя от многих трудностей.

Многие пороки развития плода и патологии беременности можно предупредить при помощи УЗИ и биохимических тестов. Рассмотрим основные патологические состояния, их диагностику и способы решения.
Внематочная беременность
При положительном тесте женщину иногда ожидают неприятные новости. Ведь две полоски не означают нормального протекания беременности, а лишь подтверждают оплодотворение. При задержке менструации обязательно нужно посетить гинеколога и сдать анализы, чтобы убедиться в том, что беременность маточная.
Местом внедрения яйцеклетки может стать не только полость матки, но и маточная труба или брюшная полость. В таком случае женщина беременеет, но выносить ребенка не сможет. Ворсины плаценты прорастают в органы брюшной полости, маточые трубы, и может потребоваться сложная полосная операция. На первых неделях такой патологии обходятся малоинвазивной лапароскопией.
Выявить внематочную беременность на ранних сроках сможет только врач, по осмотру и анализам. Акушер-гинеколог сделает первое УЗИ и определит, где находится яйцеклетка. Отслеживается также сердцебиение плода во избежание замершей беременности.
ВПР
Врожденные пороки развития – это аномалии внутриутробного формирования органов и(или) систем плода. Возможно недоразвитие органов, лица и конечностей. Самые распространенные пороки –сердца, ЦНС, мочеполовой системы. Это основная причина заболеваемости, инвалидности и смертности у новорожденных. Ежегодно фиксируется 303 000 детских смертей в течение первых 4 недель после рождения.
ВПР выявляют у 4 – 6 % детей, и это самая частая причина прерывания беременности на поздних сроках. До 20 % абортов во втором-третьем триместре вызваны отклонениями в развитии плода. В 50 % случаев при помощи анализов и УЗИ можно предупредить эту ситуацию, снизив риск осложнений после аборта.
Онкологические болезни
Участились случаи выявления рака шейки матки у беременных. Патология не позволяет нормально выносить ребенка. Чтобы избежать искусственного прерывания беременности в 3 триместре, важно своевременно диагностировать онкологическое заболевания. Для этого берется анализ на онкоцитологию шейки матки.
Анемия
Во втором триместре женщины часто страдают от железодефицитной анемии – снижения уровня гемоглобина в крови ниже 110 г/л. Это самое частое осложнение, и с каждой последующей беременностью риск и тяжесть дефицита железа возрастает.
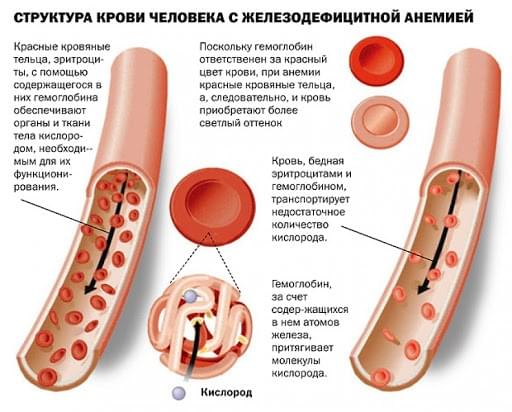
Низкий уровень гемоглобина чреват серьезными осложнениями:
- низкое артериальное давление,
- гестоз,
- отслойка плаценты,
- задержка развития,
- угроза выкидыша,
- преждевременные роды, зачастую, с обильными кровопотерями.
У 12 % женщин подтверждены воспаления после родов, связанные с недостатком железа.
Небеременным женщинам необходимо 1,5 мг железа ежесуточно, а к 3 триместру – до 6 мг. В процессе родов и лактации теряется до 950 мг железа, а восполняется дефицит на протяжении пяти лет.
Для подтверждения патологии проводят дополнительные анализы во время беременности, а на основании результатов формируют диету и назначают пищевые добавки.
Инфекции
Степень вреда инфекций для беременной женщины и плода часто недооценивают. Возбудители ИППП, эндогенная микрофлора и факультативные бактерии провоцируют тяжелые (и даже летальные) осложнения:
- невынашивание беременности,
- преждевременные роды,
- спаечный процесс в матке,
- пороки развития,
- нарушение имплантации,
- бесплодие
- и даже онкологические патологии.
К предельно опасным инфекциям относится группа TORCH: токсоплазмоз, краснуха, цитомегаловирус, герпес и другие инфекции, патологически влияющие на плод (гепатиты В и С, хламидиоз и ВИЧ). Соответствующие анализы сдает каждая беременная в первом триместре.
Преэклампсия
Это патологическое состояние, развивающееся только у беременных. Преэклампсия (альтернативное название – гестоз) свидетельствует о том, что организм женщины отторгает беременность. Проявляется воспалением внутренней выстилки всех сосудов (эндотелия).
Точной причины возникновения преэклампсии не выявлено, но страдают от этого состояния до 7 % беременных женщин по всему миру.
Дезадаптация организма к вынашиванию проявляется во второй половине беременности:
- повышается артериальное давление (свыше 140/90 мм рт. ст.),
- появляется протеинурия (наличие более 0,3 г/л белка в моче),
- возникают отеки по всему телу.
В первую очередь нарушается функция почек, но при тяжелых осложнениях возможна полиорганная недостаточность.
Женщины в группе риска:
- первая беременность,
- много рожавшие,
- старше 35 лет,
- с хроническими соматическими заболеваниями (сахарный диабет, гипертония, эндокринные нарушения, ожирение).
Однако распространены случаи, когда преэклампсия наблюдается у совершенно здоровых женщин. Заранее предсказать вероятность осложнений невозможно, анализов для профилактики нет. Поэтому при вышеописанных симптомах нужно сразу обратиться к врачу.
Лечение от тяжелых случаев преэклампсии – только родоразрешение. Врачи принимают решение о срочном вмешательстве: аборт, искусственные роды, кесарево сечение.
Если вовремя встать на учет по беременности, ведущий акушер-гинеколог отследит вероятность наступления патологии и назначит профилактическую терапию. В таком случае можно сохранить жизнь плода и здоровье матери.
Пренатальная диагностика в профильном центре
Центр MMIC предлагают иностранкам в Москве комплексную программу ведения беременности. Клиенты получают медицинское амбулаторно-поликлиническое обслуживание начиная с 5-недельного срока. В программу входят все обязательные анализы, исследования, которые помогают выносить здорового малыша.
Диагностика развивающейся беременности: β - ХГЧ
Все тесты на беременность работают по принципу обнаружения хорионического гонадотропина человека (S-hCG). ХГЧ появляется в крови и моче на ранних сроках, еще до задержки менструации. Вырабатывается у беременных женщин сразу после наступления беременности, удваиваясь каждые два дня.
Динамика уровня ХГЧ отслеживается врачом, на раннем сроке поможет выявить внематочную или замершую беременность, токсикоз, пороки (задержку) развития плода. Быстрый рост концентрации гормона может свидетельствовать также о раке или сахарном диабете.
Уровень бета-ХГЧ в крови стремительно растет до 10 - 11 недели беременности, а потом снижается. Врачи анализируют уровень хорионического гонадотропина человека на 8 - 13 и на 15 -20 неделях.
Комплексная диагностика
Кроме ХГЧ, по плану при первом визите и постановке на учет нужно сдать следующие анализы во время беременности:
- клинический, биохимический анализ крови;
- гемостазиограмма (коагулограмма);
- гормоны щитовидной железы (достаточно сдать ТТГ и Т4 свободный);
- общий анализ мочи;
- на TORCH (антитела к инфекционным заболеваниям, передающимся от матери к ребенку);
- на гепатит, ВИЧ, сифилис;
- мазки (чистота флоры, цитология);
- анализ крови на ЗППП;
- ЭКГ.
На первом приеме врач осматривает шейку матки женщины на гинекологическом кресле при помощи специальных зеркал.
Обязательно нужно пройти осмотр у врачей узкой специализации:
- стоматолог;
- отоларинголог;
- офтальмолог;
- терапевт.
Консультации специалистов также входят в стоимость Программы MMIC.
11 - 14 неделя: первый скрининг
Проводится первое скрининговое исследование с целью выявления хромосомных патологий у плода. Это ультразвуковое исследование и биохимический скрининг.
16 - 18 неделя
Обязательно нужно сдать анализ мочи. Регулярные тесты урины делаются для своевременного выявления преэклампсии. Необходим также посев на бессимптомную бактериурию. Забор мочи нужно делать правильно: подмыться, вставить тампон во влагалище (чтобы не попали посторонние выделения), взять среднюю порцию мочи.
19 - 22 недели: второй скрининг
Проводится УЗИ на выявление аномалий (в том числе, сердечно-сосудистой системы). Женщине выдают обменную карту, куда вписываются все данные обследований и анализов во время беременности.
Если результаты покажут вероятность аномалии (синдром Дауна, отсутствие конечностей, анэнцефалию, пороки сердца), требуется консультация генетика и дополнительные исследования (амниоцентез, неинвазивный скрининг).
24 - 28 недель
Можно проводить Доплер УЗИ, общий анализ крови, мочи, в том числе, бакпосев. Необходим также перорально-глюкозотолерантный тест (кровь на сахар под нагрузкой) для выявления гестационного сахарного диабета. Тест показан всем беременным, у которых уровень сахара в крови ниже 5,1 ммоль/литр (если у женщины нет сахарного диабета).
30 - 32 недели: третий скрининг
Оценивается кровеносная система, определяется масса плода, исключается плацентарная недостаточность, оценивается количество околоплодных плод, плацентометрия.
Если проблем не обнаружено, УЗИ больше делать не обязательно. По желанию родителей делается 3D УЗИ, на котором виден в объеме сформировавшийся плод. Родители видят личико малыша, его мимику и черты лица. Становится понятно, на кого из родителей похож ребенок. Родители получают видеозапись и снимки плода.
В это же время обязательно снова сдают комплекс анализов крови (клиника, биохимия, свертываемость, ВИЧ, гепатит).
В дальнейшем основной мониторинг состояния плода выполняется при помощи КТГ (1 раз в неделю). Посещать акушера-гинеколога желательно каждые две недели, а после 37 недель – каждую неделю. При каждом визите беременная продолжает сдавать анализ мочи.
Медицинское сопровождение беременных иностранных граждан в MMIC
В зависимости от протекания беременности, врач может назначать вакцинацию, добавки йода или фолиевой кислоты, антикоагулянты, и другую поддерживающую терапию. При острых патологиях сохранить беременность можно только с врачебным дородовом уходом.
MMIC предлагает мигрантам в Москве специализированную программу ведения беременности, начиная с пятой недели. Опытные акушеры-гинекологи наблюдают женщину, проводят анализы. Врачи готовят к успешному родоразрешению, следят за благополучием мамы и внутриутробным развитием малыша.

Стоимость программы, которую предлагает Центр Медицинского Страхования Мигрантов, до 50 % ниже, чем в стандартных клиниках. На выбор женщины – три варианта ведения беременности:
- с 5 недели – 74000 руб.,
- с 12 недели – 67000 руб.,
- с 22 недели – 53000 руб.
Спецрограмма включает анализы во время беременности, оформление больничных листов, обменной карты, и выписку из амбулаторной карты пациентки. Наши клиентки попадают в надежные руки акушеров высокой квалификации с большим стажем работы.
Дата публикации:
- Цветной бульвар